Неалкогольная жировая болезнь печени или НАЖБП (аналогичные названия стеатоз, жировая гепатодистрофия, гепатостеатоз) может быть как самостоятельным заболеванием, так и синдромом, обусловленным жировыми дистрофическими процессами в печеночных клетках. Как самостоятельная болезнь, гепатостеатоз был выделен в 20 веке в 1960-е годы благодаря внедрению в рабочую практику пункционной биопсии. Заболевание характеризуется патологическим вне- и/или внутриклеточным отложением капель жира. Морфологическим критерием выступает содержание триглицеридов в печеночной ткани свыше 10% сухого веса.
Гепатостеатоз — специфическое заболевание, характеризующееся патофизиологическим накоплением жиров (триглицеридов) в структуре гепатоцитов, в результате чего нарушаются обменные процессы и происходят структурные изменения паренхимы.
Эпидемиология
На текущий момент стеатоз является глобальной проблемой не только в гастроэнтерологической области, но и в интегральной медицине. Данная патология является самой распространенной среди всех поражений печени. По статистическим данным, в России гепатозу подвержены 37% всех жителей, наиболее часто встречается у женщин среднего возраста, в мире диагностируется у каждого 4 человека.
Этиология
Причины, вызывающие НАЖБП, многофакторны и полиэтиологичны. Различают первичную и вторичную патологию.
Среди основных причин рассматривают:
- ожирение;
- гиперлипидемия;
- эндокринологические патологии, а именно сахарный диабет (непосредственно II типа).
Развитию вторичного стеатоза способствуют такие факторы, как:
- длительный прием медикаментозных препаратов с гепатотоксическим потенциалом: нестероидные противовоспалительные средства, метотрексат, глюкокортикостероиды, тетрациклин, амиодарон и др;
- синдром мальабсорбции, который развивается при расширенной резекции тонкого кишечника, наложении илеоеюнального анастомоза или стомы, гастропластики при ожирении и других оперативных вмешательствах ЖКТ;
- быстрое похудание;
- вегетарианство с некорректным употреблением углеводов;
- длительное парентеральное питание с дисбалансом углеводов и жиров;
- хронические патпроцесы ЖКТ, сопровождающиеся нарушением всасывания;
- абеталипопротеинемия;
- синдром бактериального обсеменения кишечника;
- липодистрофия конечностей;
- радиационное облучение.
Поскольку жировой гепатоз многофакторная патология, причинами ее возникновения могут быть следующие факторы риска:
- женский пол;
- устойчивая гипертензия;
- тромбоцитопения;
- некомпенсированный сахарный диабет первого типа.
Также болезнь может спровоцировать наличие некоторых генетических заболеваний, к примеру, болезнь Вильсона-Коновалова, патология Вебера-Крисчена и др.
Вне зависимости от первопричины болезни при гепатостеатозе присутствует инсулинорезистентность.

Патогенез
Патогенетический процесс жирового гепатоза изучен недостаточно. Клинически принято считать, что патология предшествует развитию неалкогольной жировой болезни печени. Развитие заболевания — собственно накопление липидов, может быть следствием:
- Повышенного поступления в печеночную ткань свободных жирных кислот.
- Резкого уменьшения скорости b-окисления кислот в печеночных митохондриях.
- Увеличения синтеза жирных кислот в гепатомитохондриях.
Вместе с этим, процесс выведения жира из печени затрудняется из-за сниженного синтеза липопротеинов и ликвидации триглицеридов в их составе.
Далее формируется стеатогепатит, сопровождающийся воспалительно-некротическими печеночными изменениями. Это условный «первый толчок». Роль «второго толчка» связана с приемом некоторых групп медикаментов, которые являются источником радикалов, стимулирующих окислительный стресс и выработку медиаторов воспаления. В итоге нарушается микроциркуляция и обменные процессы, закупориваются протоки печени, развиваются дегенеративные изменения ткани.
Клинические симптомы
Заболевание на начальной стадии протекает бессимптомно. Первые признаки появляются только после перехода патпроцесса в выраженный фиброз. На данном этапе отмечаются такие симптомы, как:
- значимый дискомфорт в правом подреберье;
- желтушность кожи и склер;
- увеличение печени и селезенки;
- сосудистые звездочки, симптом «печеночных» ладошек;
- дисфункция ЖКТ: регулярная тошнота, эпизоды рвоты и диареи, метеоризм;
- непереносимость острой и жирной пищи;
- астеновегетативный синдром: беспричинная усталость, нестабильность эмоционального фона, нарушения сна и пр.
Когда развивается диффузное поражение органа, к общим симптомам присоединяются тяжелые выраженные проявления:
- разлитые геморрагии;
- стабильная лихорадка;
- гипотензия;
- периодическая потеря сознания;
- нарушение зрительной функции;
- асцит.
При развитии таких симптомов показана экстренная госпитализация.

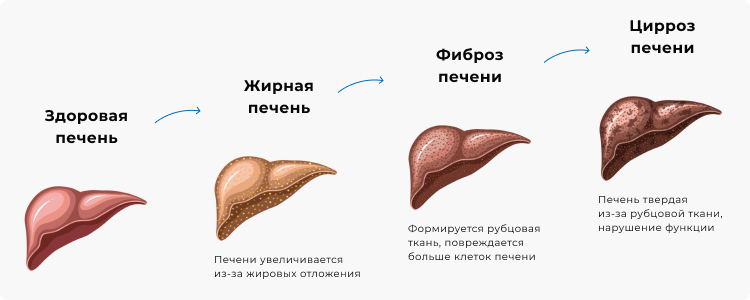
Классификация и стадии развития
В российской клинической практике используется рабочая классификация по системе Брюнта, подразделяющая гепатоз в зависимости от степени, активности воспаления, степени фиброза.
По степени стеатоза:
- 0 степень: патпроцесс начался, в паренхиме присутствуют жировые соединения микроскопического размера, но диагностировать заболевание невозможно, поскольку отсутствуют какие-либо симптомы, УЗИ-картина без изменений структуры, биохимический анализ крови в пределах физиологической нормы;
- 1 степень: характеризуется малыми размерами жировых очагов, стеатоз до 33%, скопления перерожденных гепатоцитов определяются визуально на УЗИ, клинические симптомы отсутствуют;
- 2 степень: жировому перерождению подвержены 33–66% гепатоцитов, инфильтрационные очаги многочисленные и отличаются многообразием размеров, также выявляются включения липидов внутри нормальных гепатоцитов. На УЗИ визуализируется неоднородная паренхима, ее размеры увеличены;
- 3 степень: подавляющее большинство клеток замещены липидами. Печень увеличена, наблюдается выраженная дисфункция, инфильтраты объемные и многочисленные, характер кистозный. Клинические проявления ярко выражены.
По степени неалкогольного стеатогепатита:
- I степень: характерный стеатоз 1–2 степени, присутствует лобулярное воспаление в стадии рассеивания или минимальной инфильтрации, незначительная баллонная дистрофия, портальное воспаление отсутствует или незначительное;
- II степень: стеатоз любой выраженности, среднее портальное и лобулярное воспаление, незначительный персинусоидный фиброз;
- III степень: панцинарный стеатоз, активная баллонная дистрофия, активное лобулярное и портальное воспаление.
По течению фиброза:
- 1 степень: очаговый или распространенный фиброз;
- 2 степень: перипортальный;
- 3 степень: мостовидный;
- 4 степень: цирроз печени.
Также выделяют острый и хронический процесс течения гепатоза. Острый развивается стремительно. Ведущим признаком выступает интоксикация, вызванная резким снижением функциональных способностей органа. Клетки печени быстро гибнут, провоцируя иктеричность кожи, гипертермию и рвоту. Лечение острой формы стационарное.
Возможные осложнения патологии
Жировой гепатоз опасен такими осложнениями, как:
- цирроз печени;
- массивные внутренние кровотечения;
- гепатоцеллюлярная карцинома;
- печеночная недостаточность;
- печеночная пре- и кома;
- хронический гепатит.
Все состояния являются жизнеугрожающими, поэтому требуют госпитализации, в большинстве случаев — реанимационного лечения.
Диагностика
Основные диагностические методы направлены на исключение других патологических состояний печени и проводятся в несколько этапов.
Консультативный прием
На приеме врач тщательно собирает анамнез с обязательным вниманием к вопросу употребления алкоголя, поскольку тактика лечения алкогольного и жирового гепатозов различается. Оценивается режим питания пациента и его физическая активность, выясняется вопрос о приеме медикаментозных препаратов, выслушиваются жалобы. Во время осмотра особое внимание уделяется кожным покровам и слизистым оболочкам, где оценивается цвет и наличие высыпаний, определяются размеры печени и селезенки. После осмотра решается вопрос о дальнейшем обследовании.
-
1
Лабораторная диагностика
С учетом этиологии заболевания и имеющихся проявлений, назначают следующие исследования:
- анализы крови: кроме клинического минимума и коагулограммы, определяется наличие специфических антител к возбудителям вирусных гепатитов, краснухи, цитомегаловирусу, выявляются маркеры аутоиммунного печеночного повреждения, исследуются гормоны щитовидной железы;
- копрограмма;
- анализ мочи.
При подозрении на наследственные заболевания проводят генетическое тестирование.
Инструментальная диагностика
Основными и наиболее информативными являются следующие обследования:
- УЗИ брюшной полости: дает возможность выявить характерные признаки жирового гепатоза;
- методы визуализации и функциональной оценки: высокоинформативным методом, позволяющим выявить даже небольшие структурные изменения паренхимы, является МРТ печени. Для определения очагового стеатоза назначают КТ или радионуклидное сканирование.
Из инвазивных методов проводят биопсию печени с морфо-гистологическим изучением биоптата. Также диагностическая программа включает 13С-метацетиновый дыхательный тест, целью которого является оценка детоксикационной печеночной функции.
Диагноз жирового гепатоза выставляется по гистологической картине, данных сопутствующих исследований и при отсутствии факта злоупотребления алкоголем.
Лечение
Основным направлением в лечении жирового гепатоза выступает снижение или ликвидация ключевого патогенетического фактора.
Медикаментозная терапия
Основными направлениями являются:
- гиполипидемическая терапия: назначаются липотропные препараты, ликвидирующие жировую инфильтрацию (фолиевая и липоевая кислоты), витамины группы В, эссенциальные фосфолипиды;
- гепатопротектекция: применяются гепатопротекторы для нормализации функциональных способностей печени (урсодезоксихолевая кислота, бетаин, токоферол, таурин и др. Активно проводятся исследования эффективности приема пентоксифиллина в комплексе с блокаторами рецепторов ангиотензина);
- снижение инсулинорезистентности: используются тиазолидиндионы и бигуаниды.
В каждой конкретной ситуации препараты назначаются индивидуально, тщательно подбирается их дозировка и длительность приема. В приоритете препараты последних поколений, обладающих наибольшей эффективностью, пролонгированностью и наименьшими побочными действиями.
Диетотерапия
В ряде случаев именно диета выступает ключевым методом терапии. Лечебное питание предусматривает резкое ограничение животных жиров, а также жирной и острой пищи. Показано потребление белка не менее 100–110 гр/сутки, необходимо адекватное поступление витаминов, микроэлементов. Рекомендуется употреблять фрукты и овощи, обогащенные клетчаткой, в приоритете блюда, приготовленные на пару. Оптимальной для гепатоза является диета №5.
Также рекомендована дозированная физическая нагрузка.

Реабилитация
Реабилитационный процесс требует серьезного подхода и времени. Программа разрабатывается для каждого пациента индивидуально и включает в себя коррекцию рациона и образа жизнедеятельности, направленную на борьбу с избыточной массой. Действия медицинских работников нацелены на максимально возможное повышение качества жизни, а также предотвращение осложнений и прогрессирования заболевания.
Прогноз и профилактика
Профилактические мероприятия заключаются в ведении здорового образа с необходимыми физическими нагрузками, сбалансированное питание и отказ от алкоголя.
Крайне важно следить за своим весом, ИМТ должен быть в пределах 18,5–25. Пациентам с сахарным диабетом важно четко следовать врачебным инструкциям по контролю заболевания, внимательно следить за уровнем сахара и своевременно принимать препараты.
При своевременно начатом лечении прогноз для жизни благоприятный, трудоспособность, как правило, не нарушена, при развитии осложнении существует риск летального исхода.
Заключение
С учетом высокой распространенности жирового гепатоза, активно разрабатываются новые диагностические методы и лечебная тактика. Немедикаментозными методами лечения являются сбалансированная низкокалорийная диета с оптимальным количеством полинасыщенных жиров, а с целью снижения веса — дозированные физнагрузки. Среди лекарственных препаратов лидирующие позиции занимают инсулиновые сенситайзеры, гепатопротекторы и гиполипидемические препараты. При соблюдении всех рекомендаций прогноз относительно благоприятный. В подавляющем большинстве случаев для восстановления здоровья вполне достаточно ликвидировать причины заболевания.
Список использованных литературных источников
- Национальное руководство. Гастроэнтерология. 2021
- Younosi, Tacke, Arese, Shara, Mostafa, Buganesi. Global perspectives on non-alcoholic fatty liver disease and non-alcoholic steatohepatitis. Hepatology. 2018.Konerman, Jones, Harrison. Pharmacotherapy for NASH: current and emerging. J. Hepatol. 2018
- Практикующее пособие гатроэнтеролога. 2018
- Протоколы лечения заболеваний ЖКТ. 2017
- Дифдиагностика заболеваний печени. Нефедов Б. А., Макалкин Е. С. 2019